Inleiding
Craniosynostose betekent verbening ofwel vergroeien van de schedelnaden. Dat wil zeggen dat er één of meer naden tussen de verschillende platen waaruit de schedel bestaat te vroeg sluiten. De schedel is opgebouwd uit een aantal botplaten, die samenhangen door naden die bij kinderen niet verbeend zijn. De botplaten kunnen dus als het ware scharnieren waardoor ze onderling beweegbaar zijn. Dit is belangrijk bij de geboorte, omdat tijdens het passeren van het geboortekanaal de schedelbotplaten min of meer in elkaar kunnen schuiven en het hoofd zich niet als een starre bol gedraagt. Verder zijn de naden van belang voor de groei van de schedel. De schedel groeit zo, dat alleen ter plaatse van een open naad er botweefsel vanuit de naad naar weerszijden bijkomt, waardoor de schedel in grootte toeneemt in de richting loodrecht op de naad. Als ergens een naad gesloten (verbeend) is, gebeurt dit niet en groeit de schedel niet uit op deze plaats. De groei van de schedel moet gelijke tred houden met de groei van de hersenen. Wanneer de schedel niet meegroeit, kunnen de groeiende hersenen bekneld raken binnen de schedel die te klein is geworden. Hierdoor kan de druk in het hoofd gaan stijgen. Dit is de toestand die men craniosynostose noemt. Verder moet de groei van de schedel ook gelijke tred houden met de ontwikkeling van de ogen, de oogkassen en de neusbijholten.
Wat is craniosynostose?
Bij kinderen met een craniosynostose zijn één of meer schedelnaden te vroeg gesloten. De aandoening ontstaat meestal al voor de geboorte, zodat deze kinderen geboren worden met een afwijkende schedelvorm. De groei vanuit de naden is als regel voltooid rond de leeftijd van ongeveer 8 jaar. Als een schedelnaad te vroeg dicht gaat, wordt de normale groei ter plaatse verstoord. Afhankelijk van welke naad te vroeg sluit, ontstaat hierdoor een afwijkende typische schedelvorm. Alle naden hebben hun eigen naam: aan het schedeldak bijvoorbeeld de kroonnaad, de pijlnaad, de voorhoofdsnaad, en de lambdanaad. Ook de schedelbasis bestaat uit botplaten die onderling door naden verbonden zijn, maar deze zijn moeilijk bereikbaar en hun verstoring is ook slecht behandelbaar (zie figuur hieronder)
Het ontstaan van een craniosynostose
Het sluiten of verbenen van de schedelnaden is een normaal (fysiologisch) proces. Het moment waarop de sluiting plaatsvindt wisselt van naad tot naad. De voorhoofdsnaad (sutura metopica) sluit zich in het eerste levensjaar. De kroonnaad (sutura coronaria) kan zich vanaf 8 jaar sluiten. De oorzaak van een geïsoleerde voortijdige schedelnaadsluiting, die leidt tot een craniosynostose, kan zijn een stofwisselingsstoornis, gebruik van bepaalde medicijnen tijdens de zwangerschap, erfelijke stoornissen, bloedziekten en vitaminetekort e.a. Echter bij de meeste patiënten kan de oorzaak van het te vroeg sluiten niet vastgesteld worden Bij de craniosynostose syndromen is er sprake van een erfelijke afwijking, waarbij zich één of meer defecten bevinden in een bepaald chromosoom (chromosomen zijn de eiwitten waarin de erfelijke eigenschappen zijn opgeslagen). Ook kunnen de naden te vroeg sluiten als gevolg van niet ontwikkelen van de hersenen. De impuls voor de schedel om uit te groeien ontbreekt dan. Ook na de behandeling van een waterhoofd met behulp van een pompje met als complicatie daarvan een te sterke daling van de hersendruk kan een te vroege verbening optreden. We spreken dan van een secundaire craniosynostose. Klinisch geneticus, kinderarts, kinderneuroloog, neurochirurg, plastisch chirurg en maxillofaciaal chirurg werken in teamverband bij het opsporen van de oorzaak van de craniosynostose.
De gevolgen van een craniosynostose
De gevolgen kunnen verschillend zijn, afhankelijk van het type. Bij de geïsoleerde vorm van craniosynostose hoeven er behalve de afwijkende schedelvorm geen verdere problemen te bestaan. In een wisselend aantal gevallen komt verhoogde hersendruk voor (dit is te zien op de schedelfoto en aan zogenaamde stuwingspapillen). Deze ontstaan door druk op de oogzenuw, wat door de oogarts met de techniek van oogspiegelen vastgesteld kan worden. Soms kan enige mate van geestelijke achterstand het gevolg zijn van de een belemmerde ontwikkeling van de hersenen.
Bij de zogenaamde craniosynostose syndromen zijn er nog andere stoornissen. Behalve verminderde groei in het gelaat en veelal een onderontwikkelde bovenkaak, kunnen ook de hersenen, ogen, oren en ademhalingswegen functiestoornissen vertonen. Het is dan nodig dat er meerdere specialisten naar de bij de behandeling van de patiënt betrokken zijn: kinderarts/intensivist, kinderneuroloog, kinderneurochirurg, plastisch chirurg, kaakchirurg/craniofaciaal chirurg, oogarts, (kinder)anesthesioloog, KNO-arts, orthodontist, mondhygiënist, kinderneuropsycholoog, kinderfysiotherapeut en maatschappelijk werk(st)er. Al deze medewerkers komen in het UMC St Radboud samen in het Centrum voor Schisis en Craniofaciale afwijkingen, in de wandelgangen ook “het schisisteam”genoemd.
Vormen van craniosynostose
Er worden acht afwijkende schedelvormen, op basis van een te vroege verbening van de schedelna(a)d(en) onderscheiden. De medische termen voor de verschillende schedelvormen (craniosynostosen) zijn:
· bootschedel – scaphocephalie
· wigschedel – trigonocephalie
· brede schedel – brachycephalie
· scheve schedel – plagiocephalie
· scheef achterhoofd – occipitale plagiocephalie
· vlak achterhoofd – pachycephalie
· torenschedel – oxycephalie
· klaverbladschedel – triphyllocephalie
De kenmerken en specifieke behandeling wordt per schedelafwijking hieronder besproken.
Hieronder is er een schematische voorstelling van afwijkende schedelvormen op basis van te vroege verbening van schedelnaden, gegroepeerd om de normale schedelvorm in het midden.
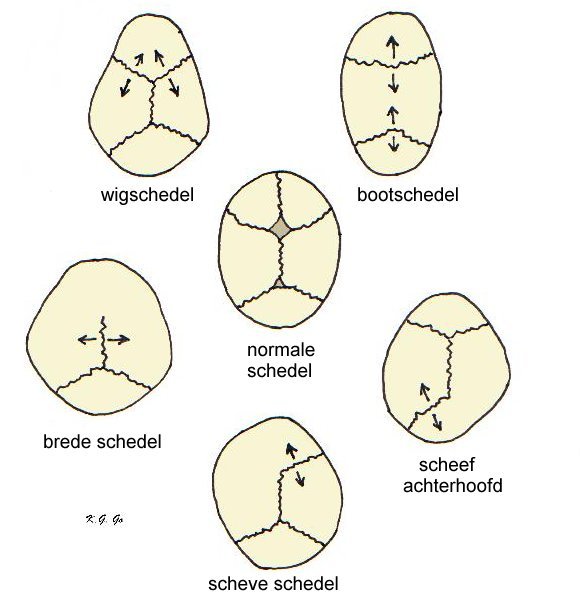
De schedel groeit normaal zo, dat alleen ter plaatse van een open naad er botweefsel vanuit de naad naar weerszijden bijkomt, waardoor de schedel in grootte toeneemt in de richting loodrecht op de naad (, als I de naad voorstelt). Als ergens een naad gesloten (verbeend) is, gebeurt dit niet en groeit de schedel niet uit op deze plaats.
De bovenbeschreven schedelvormen komen dikwijls voor zonder bijkomende lichamelijke afwijkingen. Dan is er sprake van een geïsoleerde of niet-syndromale craniosynostose (een syndroom is een aantal met elkaar samenhangende verschijnselen binnen een ziektebeeld). Dit komt bij ongeveer 1 op de 2000 geboorten voor. Indien er wel bijkomende lichamelijke afwijkingen voorkomen, bijvoorbeeld in het gelaat, aan handen en voeten gaat het om een ingewikkelder ziektebeeld in het kader van een craniosynostose syndroom of craniodysostose. Momenteel zijn er ongeveer 100 craniosynostose syndromen bekend. Deze ziektebeelden hebben meestal een erfelijk karakter. De craniosynostose syndromen komen in ongeveer 1 op de 2500 geboorten voor. De meest voorkomende craniosynostose syndromen zijn genoemd naar de artsen die het ziektebeeld voor het eerst beschreven: Crouzon, Apert, Saethre Chotzen, Pfeiffer, Cohen en Carpenter.
Diagnostiek en behandeling van een craniosynostose
Schedelcorrectie bij een craniosynostose is niet alleen een esthetische ingreep (dat wil zeggen een ingreep die alleen voor het uiterlijk belangrijk is). Door de soms sterk afwijkende schedelvorm kunnen kinderen op latere leeftijd in een sociaal isolement raken door de onaangename manier waarop hun omgeving op hun misvorming reageert. Daarnaast vormt een verhoogde hersendruk met mogelijke ontwikkelingsachterstand uiteraard een belangrijke reden om operatief in te grijpen. Ook een bedreiging van een normale oog(-kas)-ontwikkeling en gezichtsvermogen kan een reden zijn om operatief in te grijpen.
Vóór de operatie worden behalve gewone foto’s van het hoofd, ook normale röntgenopnamen en een 3D CT-scan van de schedel gemaakt. Eventueel kan ook een MRI-scan vervaardigd worden indien informatie over de ontwikkeling van de hersenen verkregen dient te worden. Daarnaast zal het kind voor de operatie door een kinderneuroloog beoordeeld worden en zal een genetisch onderzoek verricht worden om naar de erfelijkheid van de aandoening te kijken en de ouders hierbij voor te lichten. Afhankelijk van de complexiteit van de afwijking, en dus met name bij de syndromale vormen van craniosynostose, zullen andere medische en paramedische specialisten ingeschakeld worden voor aanvullend onderzoek.
Aangezien een te vroeg gesloten schedelnaad abnormaal is en een misvorming van de rest van de schedel veroorzaakt, is het logisch om de naad te openen. In de praktijk is gebleken dat het openen van de naad alleen niet voldoende verbetering geeft omdat reeds ontstane afwijkingen zich niet spontaan herstellen. Hiervoor is het nodig uitgebreidere correcties te doen. Op jonge leeftijd wordt veelal volstaan met een schedeldakreconstructie, eventueel gecombineerd met een gedeeltelijke oogkascorrectie. Deze operatie wordt bij voorkeur vóór het eerste levensjaar uitgevoerd.
In Nijmegen geven we de voorkeur de operatie bijtijds te verrichten, hetgeen in de praktijk meestal rondom de 6e levensmaand betekent. Redenen hiervoor zijn: het schedelbot is nog dun en gemakkelijk vervormbaar; het schedelbot groeit gemakkelijk weer aan; kinderen zijn op deze leeftijd nog niet eenkennig hetgeen de opname ten goede komt; kinderen hebben minder angst en er zijn minder nachtmerries/slaapproblemen en voedingsproblemen bij thuiskomst na de operatie; kinderen kruipen of staan nog niet op deze leeftijd, zodat ze niet zo snel hun hoofd zullen stoten na de operatie.
Bij de eenvoudige geïsoleerde craniosynostose is een enkele ingreep meestal voldoende. Bij deze jonge kinderen is het bloedverlies tijdens de operatie meestal het grootste probleem, zodat de anesthesioloog dan ook vaak al in een vroeg stadium van de operatie begint met infusen en transfusie. Bij de craniosynostose syndromen zal op latere leeftijd nog correctie van het aangezicht moeten plaatsvinden door de geringe groei met name van de bovenkaak (nadat het melkgebit is gewisseld voor het definitieve gebit). Incidenteel volgt een tweede correctie van het schedeldak. Voor de verschillende typen craniosynostosen worden specifieke operaties toegepast.
Minimaal-invasieve behandeling
In de zomer van 2005 werd in Nijmegen als eerste centrum in Nederland een nieuwe operatietechniek geïntroduceerd: de endoscopische craniosynostosechirurgie. Dit is een techniek, waarbij via 1 of 2 relatief kleine sneetjes, de te vroeg gesloten schedelnaad verwijderd wordt onder endoscopische zicht (met behulp van een kijkbuis). Het voordeel hiervan is een weinig belastende ingreep met weinig complicaties. De kinderen behoeven bij deze ingreep doorgaans geen bloedtransfusies en kunnen al na 2 dagen naar huis. De schedelvorm verandert hierdoor in eerste instantie echter niet en daarom krijgen de kinderen een schedelhelm aangemeten bij de firma ProReva in Zwolle. Deze zogenaamde redressiehelm zal in een periode van 6 tot 9 maanden de schedel “remodelleren” naar de gewenste vorm. Deze ingreep is alleen mogelijk bij kinderen jonger dan 6 maanden. De endoscopische techniek werd midden jaren negentig in de Verenigde Staten ontwikkeld en inmiddels zijn op deze wijze vele honderden kinderen met een bevredigend resultaat geopereerd
Video- Neurochirurgisch Centrum Nijmegen
De operatieve behandeling van craniosynostosen wordt in Nijmegen verricht door de kinderneurochirurgen Dr. Erik van Lindert en Dr.H. Delye, en Dr. Wilfred Borstlap, kaakchirurg/craniofaciaal chirurg.
TYPEN CRANIOSYNOSTOSEN
Bootschedel of Scaphocephalie
Scaphocephalie is de meest voorkomende en meestal een geïsoleerde afwijking, hetgeen betekent dat het kind geen andere aangeboren afwijkingen heeft.
Kenmerken. De schedel is lang van voor- naar achterhoofd en smal van oor naar oor en lijkt zo op de onderkant van een boot. Doordat de pijlnaad te vroeg gesloten is kan de schedel niet naar opzij uitgroeien. Als compensatie groeit het voorhoofd meer naar voren en wordt het ook boller. Dit geldt ook voor het achterhoofd.
Het is de enige craniosynostose waarbij het gelaat, behalve een bolling van het voorhoofd, niet betrokken is. Een röntgenopname en een 3D CT-scan van de schedel laten de typische schedelvorm duidelijk zien, evenals de te vroeg gesloten pijlnaad.
Behandeling. Het is verstandig de te vroeg gesloten pijlnaad weer te openen en tegelijkertijd een remodellering (verbreding van de schedel en afplatting van het te bolle voorhoofd) te verrichten van het schedeldak, met uitzondering van het achterhoofd. Hiervoor bestaat, afhankelijk van de leeftijd waarop de ingreep plaats vindt, een standaard operatie waarbij de schedelbotten na het maken van de juiste contour weer teruggeplaatst worden. Wisselligging van het hoofd na de operatie is belangrijk om eenzijdige afplatting te voorkomen. Bij voorkeur wordt de operatie uitgevoerd voor de leeftijd van 6 maanden. Nacontrole blijft nodig om de verdere groei van de schedel te volgen.
Wigschedel of Trigonocephalie
Trigonocephalie komt voor als een geïsoleerde afwijking of als een craniosynostose syndroom
Kenmerken. De voorhoofdsnaad, gelegen tussen beide voorhoofdsbeenderen die loopt van de neus naar de voorste fontanel, is al voor de geboorte gesloten. Normaal sluit deze naad zich in het eerste levensjaar. Aan het gezicht vallen de verticale richel in het midden van het voorhoofd en de wigvorm van het voorhoofd op. De ogen kunnen iets te dicht bij elkaar staan. De binnenste ooghoeken kunnen afgedekt zijn door een verticale huidplooi. Een röntgenfoto en 3D CT-scan van de schedel laten een gesloten naad zien evenals de typische vorm van de oogkassen.
Behandeling. Eventueel kan de te vroeg gesloten naad geopend worden waarbij tegelijkertijd een correctie wordt uitgevoerd van het voorhoofd (eventueel rotatie procedure van het voorste schedelbot) en van de bovenste oogkasranden. Voor dit laatste bestaat een standaard operatie die ‘fronto-orbitale advancement’ wordt genoemd. Deze bestaat uit het verplaatsen van het bovenste deel van beide oogkassen naar voren. Bij voorkeur wordt de operatie uitgevoerd voor de leeftijd van één jaar, in Nijmegen bij voorkeur tussen de 6e en 8e levensmaand. Verdere controle, met name van de groei van de schedel, blijft van belang.
Brede schedel of Brachycephalie
Brachycephalie kan als geïsoleerde afwijking voorkomen maar ook onderdeel zijn van een craniosynostose syndroom, als er andere aangeboren afwijkingen aanwezig zijn, met name aan de handen en voeten.
Kenmerken. Doordat de beide kroonnaden, die van het oor naar de voorste fontanel lopen, te vroeg zijn gesloten kan het voorhoofd niet goed naar voren groeien. Als compensatie drukken de hersenen de schedel in de breedte, waardoor een breed hoofd ontstaat. Ook een afwijkende groei van de schedelbasis is hierbij aanwezig. Opvallend is de onderontwikkeling van de bovenste oogkasrand ter hoogte van de wenkbrauw. Als de bovenkaak zich ook niet voldoende ontwikkelt, hebben we te maken met een craniosynostose syndroom. De röntgenfoto van de schedel en 3D CT-scan vertonen een typische schedelvorm met gesloten kroonnaden en iets anders gevormde oogkassen.
Behandeling. Als het een geïsoleerde afwijking is, kan meestal volstaan worden met één operatie waarbij de kroonnaden worden opengemaakt en het voorhoofd en de bovenste helft van de oogkassen naar voren worden geplaatst (fronto-orbitale advancement). Een correctie van de schedelbasis is uiteraard niet goed mogelijk. De operatie zal bij voorkeur worden uitgevoerd als het kind tussen de 3 en 12 maanden oud is, in Nijmegen rond de 6e maand. Als de bovenkaak onderontwikkeld is, gaat het om een craniosynostose syndroom en moet eerst vastgesteld worden om welk syndroom het gaat, alvorens men weet voor welke operatie het kind in aanmerking komt.
Scheve schedel of Plagiocephalie
Plagiocephalie kan als geïsoleerde afwijking voorkomen, maar kan ook een onderdeel zijn van een craniosynostose syndroom.
Kenmerken. Eén van de twee kroonnaden sluit zich te vroeg. Hierdoor kan de kant van het voorhoofd waar zich de gesloten naad bevindt, niet voldoende naar voren groeien. De bovenste oogkasrand staat te hoog en naar achteren. Als compensatie proberen de hersenen meer uit te groeien aan de andere voorhoofdszijde. Ook de schedelbasis vertoont een asymmetrie waardoor aan de aangedane kant het oor lager staat en meer naar voren. Ook het jukbeen wordt aan die kant naar voren geduwd. Het jukbeen is verbonden met de bovenkaak, die de neus naar de andere kant zal duwen. De verhouding tussen het onder en bovengebit kan afwijkend zijn. Oogafwijkingen, zoals scheelzien, lui oog komen voor en dan moeten de kinderen soms een bril gaan dragen. Een röntgenfoto en 3D CT-scan van de schedel laten de gesloten kroonnaad en de asymmetrie van de schedel goed zien evenals de afwijkende oogkas.
Behandeling. Ten eerste is het nodig de gesloten kroonnaad te openen. Dit is alleen niet voldoende voor correctie van de asymmetrie van het voorhoofd en de oogkassen. De botdelen van het voorhoofd zullen opnieuw in model gebracht moeten worden. Dit geldt ook voor de bovenste helft van de oogkassen, waarbij de oogkas aan de aangedane zijde naar voren geplaatst wordt en aan de andere zijde iets naar achteren. Bij voorkeur wordt de operatie uitgevoerd als het kind tussen 3 en 12 maanden oud is, in Nijmegen rond de 6e maand. De asymmetrie van de schedelbasis is niet te corrigeren. Het uit zich in een standverschil van de oren. Hierbij geldt, dat hoe vroeger de operatie gedaan wordt, des te meer kans er is dat de schedelbasis asymmetrie zich herstelt of zich niet verergert. Ook de scheve stand van de neus kan spontaan verbeteren als het kind op jonge leeftijd wordt geopereerd. Het herkennen van de afwijkende schedelvorm in een vroeg stadium door de huisarts en/of kinderarts is dus hierbij van groot belang.
Scheef achterhoofd of occipitale plagiocephalie / vlak achterhoofd of pachycephalie
Deze afwijking komt frequent voor, echter is slechts in 2% van de gevallen het gevolg van een craniosynostose.
Kenmerken. Als één van de achterhoofdsnaden zich te vroeg sluit, vlakt het achterhoofd aan de aangedane kant af. De andere zijde van het achterhoofd zal meestal als compensatie een sterkere kromming hebben. Een standsverschil van de oren kan hierbij ontstaan. Meestal blijft de afwijking beperkt tot het achterhoofd en is het voorhoofd en gezicht vrijwel normaal. Het is van groot belang om deze craniosynostose te onderscheiden van de afplatting van het achterhoofd doordat het kind veel op een kant ligt (‘positional molding’); dit is geen craniosynostose en kan soms met fysiotherapie en/of ‘helmtherapie’ (vóór het eerste levensjaar) worden behandeld. Een röntgenfoto en 3D CT-scan laten de gesloten lambdanaad duidelijk zien.
Behandeling. Chirurgische correctie is wel mogelijk, maar niet altijd nodig. Het hangt af van de ernst van de afwijking en van de leeftijd van het kind. Het haar camoufleert de afvlakking bij een geringe afwijking. Bij een operatie moet het hele achterhoofdsbot uitgezaagd worden, hetgeen enig risico met zich mee brengt, en na remodellering terug geplaatst worden. Bij voorkeur wordt deze operatie uitgevoerd als het kind tussen de 3 en 12 maanden oud is.
Torenschedel – Oxycephalie
Oxycephalie is een zeldzame afwijking, die als een geïsoleerde afwijking, maar meestal in het kader van een craniosynostose syndroom kan voorkomen.
Kenmerken. Een torenschedel ontstaat doordat verschillende schedelnaden te vroeg sluiten. Meestal zijn het de kroonnaden maar soms ook de pijlnaad en/of de voorhoofdsnaad. Als gevolg daarvan duwen de hersenen de schedel naar boven. Bij deze vorm van craniosynostose komt verhoogde hersendruk vaak voor. De röntgenfoto en 3D CT-scan van de schedel laten de gesloten naden zien evenals de typische schedelvorm.
Behandeling. Aangezien het hele schedeldak een abnormale vorm heeft, zal dikwijls correctie moeten plaatsvinden in twee etappes. In een eerste operatie worden de kroonnaden geopend. Tevens wordt de bovenste helft van de oogkassen en het voorhoofd geremodelleerd. In een tweede stadium het achterhoofd. Correctie in twee etappes is nodig omdat bij operatie van het voorhoofd het kind op de rug ligt en bij correctie van het achterhoofd op de buik, en omdat het verrichten van de totale correctie in één tempo bij een jong kind grote risico’s (zoals bloedverlies) met zich mee brengt. Bij voorkeur moeten de operaties plaatsvinden als het kind tussen de 3 tot 12 maanden oud is. Aangezien het meestal om een syndroom gaat, zal verder onderzoek, controle en behandeling nodig zijn.
Klaverbladschedel of Triphyllocephalie
Triphyllocephalie treedt op als onderdeel van verschillende craniosynostose syndromen, zoals bij het syndroom van Crouzon, het syndroom van Apert of bij het syndroom van Pfeiffer. Het komt geregeld familiair voor.
Kenmerken. Bij de klaverbladschedel zijn niet één, maar vele naden vroegtijdig gesloten zowel in het schedeldak als aan de schedelbasis. Hierdoor zijn de oogkassen zijn te klein en ondiep, en hebben de ogen de neiging om uit te puilen. Er kan een te kleine bovenkaak zijn die ademhalingsproblemen kan geven. Ook komen hersenafwijkingen, die tot een waterhoofd (hydrocefalie) leiden, regelmatig voor, evenals ontwikkelingsafwijkingen van de hersenen zelf waardoor geestelijke achterstand ontstaat. Ook bij deze vorm van craniosynostose is het
optreden van verhoogde hersendruk vaak een complicatie en is dan vroegtijdig ingrijpen geboden is. De schedelvorm is goed te herkennen, wat door de röntgenfoto en 3D CT-scan van de schedel bevestigd kan worden.
Behandeling. Na de geboorte doen zich vaak duidelijke problemen voor, zoals ademhalingsstoornissen. Een ander acuut probleem kunnen de uitpuilende ogen zijn, waardoor het hoornvlies kan uitdrogen en wat de ogen bedreigt. Daarom moet het kind soms op hele jonge leeftijd worden geopereerd. De oogkas wordt vergroot om de oogbol ruimte te geven. De bovenkaak wordt naar voren geplaatst om de ademhalingswegen open te houden. Deze correctie heet ‘fronto-faciale advancement’. Het hele aangezicht met de oogkassen en voorhoofd worden in één operatie naar voren gebracht. Het gaat hier om een zeer uitgebreide operatie, met derhalve behoorlijke risico’s. Op latere leeftijd zijn meestal nog verdere correcties nodig.
Complicaties en risico’s van de operatie
De behandeling van de craniosynostose bestaat meestal uit een uitgebreide operatie. Deze operaties duren vaak 2 tot 6 uur, afhankelijk van het type ingreep. Meestal wordt een zaagtandvormige huidincisie van oor tot oor gemaakt, waarvoor gedeeltelijk haren weggeschoren worden. Het wondoppervlak is zeer groot. Alhoewel kinderen ook dit soort grote operaties goed tolereren en ze er slechts zelden blijvend letsel aan over houden, kunnen diverse complicaties ontstaan.
De ouders dienen zich er op in te stellen, dat na de operatie een forse zwelling van schedel en meestal ook van beide oogleden optreed. Hun kind wordt daardoor bijna onherkenbaar. Deze zwelling is het meest uitgesproken op de 2e dag na de operatie, maar begint reeds op de 3e dag te verbeteren en is grotendeels weg op de 5e dag na operatie. Belangrijk is, dat de kinderen hiervan niet erg lijden en er weinig pijn bij lijken te hebben. Het grootste risico bij de operatie is bloedverlies. Door het grote wondoppervlak en de lange duur van de operatie is dit vaak zodanig, dat bloed toegediend moet worden. Voor de operatie wordt daarom altijd bloed besteld met dezelfde bloedgroep als van uw kind. Andere potentiële risico’s zijn: wondontsteking/hersenvliesontsteking, letsel van het hersenvlies met lekkage van hersenvocht onder de huid, hersenletsel, oogletsel. Dit komt allemaal echter zelden voor en is bij voorkomen meestal goed behandelbaar.
Kinderen jonger dan 6 maanden komen soms in aanmerking voor endoscopische chirurgie. Dit zijn veel kleinere en minder belastende operaties. Het bloedverlies blijft doorgaans beperkt, zodat bloedtoediening doorgaans niet nodig is. Ook de andere complicaties komen relatief weinig voor en het kind kan al 2 dagen na de operatie naar huis.
Naast deze risico’s dienen de ouders zich te realiseren, dat een chirurg niet de “perfecte” schedel kan maken, maar dat enige tijd na de operatie diverse bobbels en oneffenheden aan de schedel te zien kunnen zijn. Doorgaans trekt dit in de loop van een jaar vanzelf bij en behoeft dan ook geen verdere behandeling.
Na de operatie
In verband met de potentiële risico’s zoals hierboven beschreven, worden de kinderen na een operatie op de kinder intensive care bewaakt tot de volgende ochtend, waarna ze weer naar de afdeling teruggaan. Bij de operatie krijgen de kinderen twee kleine wonddraintjes, die overtollig bloed moeten afvoeren. De kinderen krijgen standaard morfine via een infuus alsmede paracetamol-zetpillen tegen eventuele pijn gedurende 4-5 dagen. Hierdoor kunnen ze wat versuft zijn, maar dit komt het herstel alleen maar ten goede. Door de zwelling van de ogen kan het zijn, dat de kinderen tijdelijk niets kunnen zien, maar meestal verontrust dit de kinderen niet. Met een fopspeen, toespreken, aanraking en op schoot of op de arm nemen zijn ze doorgaans goed gerust te stellen. Bij de endoscopische operatie is IC-bewaking doorgaans niet nodig.
Reeds de dag na de operatie mag het kind bij u op de arm en kan het eventueel ook borstvoeding krijgen. De voeding is dan ook meestal geen probleem. In verband met de infusen en andere kabels van de hartbewaking zal een verpleegster u hierbij helpen. Als u uw kind normaal vastpakt, hoeft u niet bang te zijn het kind pijn te doen of de wondgenezing te storen. Onder normale omstandigheden kan er met de schedel weinig gebeuren, ook niet als een deel van de schedel ontbreekt. Ook in de thuis situatie na ontslag kunt u uw kind normaal verzorgen. Wel is het verstandig uw kind in de eerste maanden na de operatie niet aan een vreemde oppas toe te vertrouwen, maar zelf voor de verzorging zorg te dragen.
De hechtingen kunnen meestal 8 dagen na de operatie verwijderd worden. Dit kan in het ziekenhuis gebeuren, maar eventueel ook door de huisarts. De kinderen worden meestal tussen de 5e en 8e dag na de operatie uit het ziekenhuis ontslagen, maar indien de nieuwe endoscopische techniek werd toegepast, kan dit al de 2e dag na de operatie zijn.
Bij thuiskomst kunt u geconfronteerd worden met het feit, dat uw kind aan een trauma is blootgesteld geweest. Ten gevolge van de operatie, de ziekenhuisopname en alles wat hieromheen gebeurt kan het kind nachtmerries hebben, verlatingsangst, problemen met de voeding en een ander gedrag te vertonen geurende enkele dagen tot weken. Doorgaans blijft dit bij kinderen, die vroeg geopereerd zijn (bv. op de leeftijd van een half jaar) zeer beperkt, terwijl dit bij kinderen van 1 jaar oud soms een probleem kan zijn. Heb hiermee vooral geduld en accepteer het als iets wat een normale reactie is op het gebeurde.
Indien uw kind endoscopisch geopereerd werd, dan zult u 1 week na de operatie een afspraak krijgen bij de orthopediefirma Roessingh in Zwolle, alwaar bij uw kind een redressiehelm aangemeten wordt. Deze helm krijgt u vervolgens na productie twee weken later en uw kind zal deze helm daarna 23 uur per dag gaan dragen voor de komende 6 tot 9 maanden. Tussentijds zullen aanpassingen aan de helm volgen om te compenseren voor de groei die uw kind doormaakt.
De controles na de operatie volgen een vast patroon. Zes weken na de operatie krijgt een controleafspraak op de polikliniek kinderneurochirurgie. Vervolgens worden de verdere controles verricht op de “schisispoli”, oftewel het spreekuur voor kinderen met afwijkingen aan hoofd en gelaat. Op dit laatste multidisciplinaire spreekuur ziet u zowel de kinderneurochirurg als de kaakchirurg/craniofaciaal chirurg, die uw kind gezamenlijk geopereerd hebben, terwijl ook andere specialisten naar uw kind kunnen kijken (plastisch chirurg, orthodontist, KNO-arts). Deze controles vinden plaats na 3 maanden, vervolgens 6 maanden later, 12 maanden later en 24 maanden later. Bij de controle wordt u gevraagd hoe het met uw kind is gegaan, er wordt naar uw kind gekeken en er worden foto’s van uw kind gemaakt. Nieuwe scans worden alleen gemaakt, indien daar een goede reden voor is. Incidenteel kan het gebeuren, dat bij een dergelijke voorstelling een hernieuwde reden voor operatie gezien wordt.
Tenslotte
Craniosynostose is een ingewikkeld ziektebeeld, waarvan de oorzaak nog maar ten dele bekend is. De behandeling is even gecompliceerd en er komt een veelheid van specialisten aan te pas. Omdat er diverse uitingsvormen zijn is er geen standaardbehandeling, maar is deze juist zeer individueel op de afzonderlijke patiënt toegesneden. Dit maakt dat het geven van informatie over het ziektebeeld maatwerk is en deze tekst zal dan ook niet in ieders behoefte om informatie over zijn of haar kind voorzien. Nadere uitleg zal dan ook door de behandelend arts worden gegeven.
Extra informatie:
- Kijk hier als u zich afvraagt of uw aandoening of behandeling consequenties heeft voor het uitoefenen van uw werk
- Infoboekje Craniofaciaal Team Nijmegen getiteld “Give you a Shape”
- Craniofaciaal Team
- www.proreva.nl ProReva b.v. te Zwolle, de makers van de redressiehelm.
- Patientverenigingen:
- www.laposa.nl Landelijke patiënten- en oudervereniging voor schedel- en/of gezichtsafwijkingen
- www.bosk.nl Al 50 jaar zet de BOSK zich in voor mensen die vanaf hun jeugd een motorische handicap, een schisis of een spraak/taalstoornis hebben. De BOSK is een vereniging voor deze kinderen en volwassenen zelf, voor hun ouders, voor artsen en voor andere hulpverleners.
- www.ronaldmcdonald.nl Een Ronald McDonald Huis biedt ‘een thuis ver van huis’ aan ouders van ernstig zieke kinderen, vlakbij het ziekenhuis. In een Huis kunnen de ouders koken, eten, slapen en televisie kijken. Net als thuis.
Bron: Nederlandse Vereniging van Neurochirurgen en aangepast aan de Nijmeegse situatie door Dr. E.J. van Lindert en Dr. H. Delye
Datum laatste revisie van deze tekst: maart 2020